Смена нательного и постельного белья тяжелобольному.
Матрац на постели должен быть достаточной толщины, не бугристый, с упругой поверхностью; подушки — мягкие, перьевые, а одеяла в зависимости от времени года байковые или шерстяные.
Постельное и нательное белье меняют пациенту не реже 1 раза в неделю, обычно одновременно с санитарной обработкой, а тяжелобольным — чаще, по мере загрязнения. Простыни и наволочки на постелях тяжелобольных людей не должны иметь швов, рубцов, застежек на стороне, обращенной к пациенту. Тяжелобольному следует положить на простыню клеенку, покрыв ее пеленкой.
Регулярно, утром и перед сном, необходимо перестилать постель тяжелобольному (стряхнуть крошки, расправить складки на простыне, взбить подушку).
Сменить постельное белье (простыню) тяжелобольному можно двумя способами (лучше это делать вдвоем).
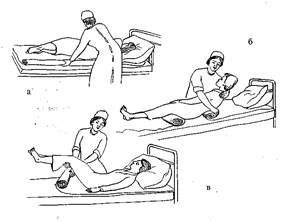 Рис. 8. Смена белья тяжелобольному.
Рис. 8. Смена белья тяжелобольному.
Первый способ (рис.8, а) применяют в том случае, если пациенту разрешено поворачиваться в постели (постельный режим).
Последовательность действий:
1) наденьте перчатки; приготовьте непромокаемый мешок для грязного белья;
2) чистую простыню скатайте по длине до половины;
3) поднимите голову пациента и уберите из-под нее подушку;
4) подвиньте пациента к краю кровати, повернув его на бок;
5) грязную простыню скатайте по всей длине по направлению к пациенту;
6) на освободившейся части постели расстелите чистую простыню;
7) поверните пациента на спину, а затем на другой бок, чтобы он оказался на чистой простыне;
5) уберите грязную простыню в непромокаемый мешок и расправьте чистую;
6) края простыни подверните под матрац;
7) снимите перчатки, вымойте руки.
Второй способ (рис.8, б, в) применяют обычно в том случае, если пациенту запрещены активные движения в постели (строгий постельный режим).
Последовательность действий:
1) наденьте перчатки; приготовьте непромокаемый мешок;
2) чистую простыню полностью скатайте, как бинт, в поперечном направлении;
3) осторожно приподнимите верхнюю часть туловища пациента, уберите подушки;
4) быстро скатайте грязную простыню со стороны изголовья кровати до поясницы, положив на освободившуюся часть кровати чистую простыню;
5) на чистую простыню положите подушку и опустите на нее голову пациента (см. рис.8, б);
6) приподнимая таз, а затем ноги пациента, сдвиньте грязную простыню, продолжая расправлять чистую. Опустите таз и ноги пациента, заправьте края простыни под матрац (см. рис.8, в);
7) уберите грязную простыню в непромокаемый мешок;
8) снимите перчатки, вымойте руки.

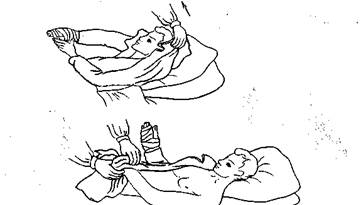
| Рис.9. Смена рубашки пациентке с повреждённой рукой. | Рис 10. Смена рубашки пациенту, находящемуся в положении «лежа на спине». |
Последовательность действий при смене рубашки пациента с поврежденной правой рукой:
1) бережно наденьте рукав рубашки на поврежден. руку пациента, придерживая ее (рис.9, а, б);
2) наденьте второй рукав на здоровую руку пациента (рис.9, в, г);
3) помогите пациенту застегнуть пуговицы;
4) вымойте руки.
Подача судна.
ПОДАЧА СУДНА И МОЧЕПРИЕМНИКА
Пациентам, находящимся на строгом постельном режиме, при необходимости опорожнить кишечник в постель подается судно, а при мочеиспускании — мочеприемник (женщины и при мочеиспускании чаще пользуются судном). Судно может быть металлическим с эмалевым покрытием или резиновым (рис. 20, а).
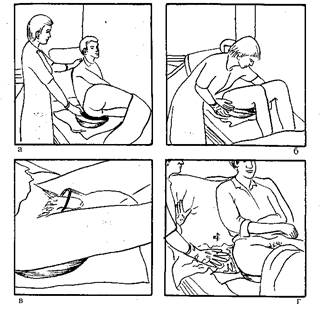
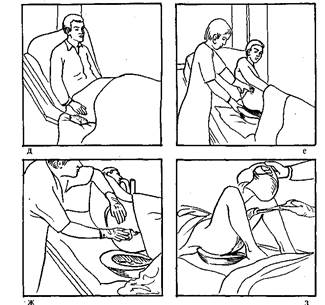
Рис.20. подача судна пациенту.
Последовательность действий при возникновении у пациента позыва на дефекацию или мочеиспускание:
1) наденьте перчатки;
2) отгородите его ширмой от окружающих, подложите под таз клеенку;
3) ополосните судно теплой водой, оставив в нем немного воды (рис. 20, б);
4) помогите пациенту повернуться слегка набок, ноги его при этом слегка согнуты в коленях (рис. 20, а);
5) правой рукой подведите судно под ягодицы пациента, поверните пациента на спину так, чтобы его промежность оказалась над отверстием судна (рис. 20, б);
6) мужчине одновременно подайте мочеприемник (рис. 20, в);
7) смените перчатки;
8) поправьте подушки, чтобы пациент мог находиться в положении «полусидя» (рис. 20,г);
9) укройте пациента и обеспечьте его средством связи с вами (рис. 20, д);
10) по окончанию дефекации у пациента наденьте перчатки, слегка поверните пациента набок, придерживая одной рукой судно (рис. 20, е), уберите его от пациента;
11) вытрите область анального отверстия туалетной бумагой (рис. 20, ж); смените перчатки;
12) поставьте чистое судно пациенту;
13) подмойте пациента, тщательно осушите промежность, уберите судно, клеёнку, ширму (рис.20, з); помогите пациенту удобно лечь;
14) вылейте содержимое судна в унитаз, ополосните его горячей водой (можно добавить в судно порошок «Гигиена»);
15) продезинфецируйте судно дезинфецирующим раствором («Дезоксон-I», хлорамин, хлорная известь);
16) снимите перчатки, вымойте руки.
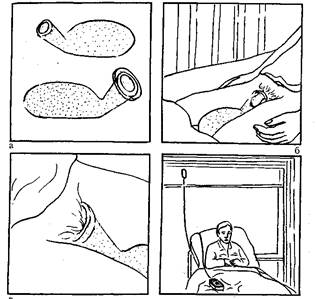 Рис. 21. Виды мочеприемников (а); применение мужского (б) и женского (в) мочеприемника
Рис. 21. Виды мочеприемников (а); применение мужского (б) и женского (в) мочеприемника
Резиновое судно применяют для крайне ослабленных пациентов, а также при наличии пролежней, недержании кала и мочи. Для надувания этого судна ( как и резинового круга) используют ножной насос. Не следует слишком туго надувать судно, иначе оно будет оказывать на крестец значительное давление. Подавая судно в постель, обязательно подложите под него клеенку.
Прежде, чем подать мочеприемник (рис. 21, а), его нужно ополоснуть теплой водой. Положение мочеприемника у мужчины показано на (рис.21, б), у женщин – (21 в). Подав мочеприемник, укройте пациента и положите рядом с ним средство коммуникации. После мочеиспускания у пациента мочеприемник выливают, вновь ополаскивают теплой водой. Для удаления резкого аммиачного запаха мочи можно ополоснуть мочеприемник слабым раствором хлористоводородной кислоты или чистящим средством «Санитарный-2».
Подмывание больного.
УХОД ЗА НАРУЖНЫМИ ПОЛОВЫМИ ОРГАНАМИ
Пациенты, находящиеся в тяжелом состоянии, не могут самостоятельно осуществлять гигиенические процедуры, поддерживая в чистоте область половых органов, поэтому они нуждаются в сестринской помощи.
Медицинской сестре следует помнить, что эти процедуры создают у ряда пациентов психологические проблемы. Поэтому прежде чем приступать к этим манипуляциям следует убедить пациента в необходимости принять эту помощь.
УХОД ЗА НАРУЖНЫМИ ПОЛОВЫМИ ОРГАНАМИ У МУЖЧИН
Приготовьте емкость с теплой водой и «варежку». Прежде чем приступать к этой процедуре, оградите пациента ширмой.
Последовательность действий при подмывании мужчин:
1) наденьте перчатки;
2) бережно оттяните крайнюю плоть пациента, обнажив головку полового члена ;
3) смочите «варежку» в теплой воде, отожмите ее и протрите головку полового члена;
4) протрите кожу полового члена и мошонки, затем тщательно просушите ее;
5) снимите перчатки, вымойте руки;
6) уберите ограждение.
УХОД ЗА НАРУЖНЫМИ ПОЛОВЫМИ ОРГАНАМИ У ЖЕНЩИН
Кожа промежности, как и наружные половые органы требует ежедневного обмывания. «Ходячие» пациентки для этой цели используют «биде». Тяжелобольных следует подмывать после каждого акта дефекации и мочеиспускания, а также несколько раз в день при недержании мочи и кала.
Последовательность действий при подмывании женщин:
1) наденьте перчатки;
2) помогите пациентке лечь на спину (ноги должны быть слегка согнуты в коленях и разведены); не забудьте оградить пациентку ширмой.
3) постелите клеенку и поставьте на нее судно;
4) встаньте справа от пациентки и, держа кувшин в левой руке, а корнцанг с салфеткой в правой, лейте антисептический раствор или теплую воду на половые органы, а салфеткой производите движения сверху вниз: от половых органов к заднепроходному отверстию (меняйте салфетки после каждого движения сверху вниз).
5) сухой салфеткой осушите половые органы и кожу промежности в том же направлении;
6) уберите судно и клеенку, снимите перчатки; укройте пациентку
7) уберите ограждение;
9) вымойте руки.
§
Глазную мазь закладывают за веко стеклянной палочкой. Кончиком палочки берут мазь, оттягивают нижнее веко вниз и прикасаются ею к нижней переходной складке. При этом палочку осторожно вытягивают горизонтально в направлении к виску.
XI. Закладывание глазной мази из тюбика.
Оснащение: тюбик с глазной мазью.
1. Посадить больного перед собой и предложить ему слегка запрокинуть голову назад и посмотреть вверх.
2. Оттянуть нижнее веко больного большим пальцем.
3. Держа тюбик у внутреннего угла глаза и продвигая его так, чтобы «цилиндрик» мази расположился вдоль всего века и вышел за наружную спайку век, выдавить мазь из тюбика на конъюнктиву нижнего века по границе его с глазным яблоком.
4. Отпустить нижнее веко: мазь прижмется к глазному яблоку.
5. Убрать тюбик от век.
XII. Закладывание глазной мази стеклянной палочкой.
Оснащение: стерильная стеклянная палочка, флакон с глазной мазью.
1. Усадить больного так, как описано выше (в практическом навыке XI).
2. Набрать мазь из флакона на палочку так, чтобы она покрывала всю лопаточку.
3. Расположить палочку у глаза горизонтально, чтобы лопаточка с мазью была направлена в сторону носа.
4. Оттянуть нижнее веко и заложить за него лопаточку мазью к глазному яблоку, а свободной поверхностью к веку.
5. Отпустить нижнее веко и попросить больного без усилия сомкнуть веки.
6. Извлечь лопаточку из-под сомкнутых век по направлению к виску.
Последовательность действий при закладывании мази за нижнее веко из тюбика:
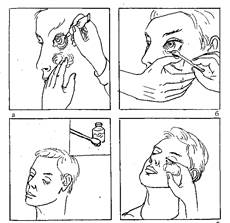
Рис 6. Закладывание мази за нижнее веко из тюбика (а) и с помощью лопаточки (б).
I. Подготовка к процедуре
1) прочитайте название мази;
2) подготовьте стерильные ватные шарики;
3) дайте пациенту необходимую информацию о лекарственном средстве;
4) объясните пациенту ход процедуры;.
5) помогите пациенту лечь или удобно сесть, голова его при этом должна быть слегка запрокинута;
6) вымойте руки;
II. Выполнение процедуры
7) оттяните ватным шариком в левой руке нижнее веко (рис. 6, а);
8) попросите пациента смотреть вверх;
9) выдавите из тюбика мазь, продвигая тюбик от внутреннего угла глаза к наружному, чтобы мазь вышла за наружную спайку век;
10) не держите нижнее веко: пациент должен закрыть глаза;
12) дайте пациенту чистый ватный шарик для удаления вытекающей из-под сомкнутых век мази;
13) при необходимости заложить мазь за нижнее веко в другой глаз повторите действия, описанные в пунктах 6—11;
III. Окончание процедуры
14) помогите пациенту занять удобное положение;
15) убедитесь, что пациент не испытывает дискомфорта в связи с проведённой процедурой;
16) вымойте руки.
Запомните! При таком способе закладывания мази тюбик должен быть индивидуальным для каждого пациента!
Последовательность действий при закладывании мази за нижнее веко стеклянной палочкой:
I. Подготовка к процедуре
1) прочитайте название мази;
2) приготовьте ватные шарики и стеклянные палочки (отдельно для каждого глаза) (рис. 6, б);
3) сообщите пациенту необходимую информацию о лекарственном средстве;
4) объясните пациенту ход процедуры;
5) помогите пациенту лечь или сесть удобно, при этом его голова должна быть слегка запрокинута;
6) вымойте руки;
II. Выполнение процедуры
7) возьмите палочкой немного глазной мази;
8) попросите пациента смотреть вверх и оттяните ватным шариком нижнее веко вниз;
9) заложите мазь за нижнее веко в направлении от внутреннего угла глаза к наружному (держите стеклянную палочку мазью вниз) (рис. 6, в);
10) попросите пациента закрыть глаза;
11) дайте пациенту чистый ватный шарик для удаления вытекающей из-под сомкнутых век мази (рис. 6, г);
12) при необходимости заложить мазь за нижнее веко в другой глаз повторите действия, описанные в пунктах 7—11;
III. Окончание процедуры
13) помогите пациенту занять удобное положение;
14) убедитесь, что он не испытывает дискомфорта в связи с проведенной процедурой;
15) вымойте руки.
Закапывание капель в уши.
XIV. Закапывание капель в ухо.
Оснащение: пипетка, флакон с ушными каплями, стерильная вата.
1. Наклонить голову больного в сторону, противоположную тому уху, в которое будут закапывать капли.
2. Оттянуть ушную раковину больного левой рукой назад и вверх, а пипеткой в правой руке закапывать капли в слуховой проход.
3. Предложить больному оставаться в положении с наклоненной головой 1 —2 минуты (чтобы жидкость не вытекала из уха), после этого ухо протереть стерильной ватой.
Последовательность действий при закапывании капель в ухо:
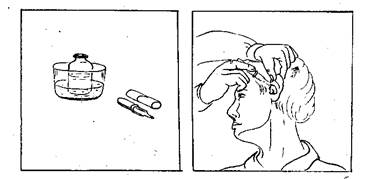
Рис. 4. Закапывание капель в ухо.
I. Подготовка к процедуре
1) прочитайте название лекарственного препарата;
2) подогрейте лекарственный раствор до температуры тела (поставьте флакон в емкость с горячей водой);
3) приготовьте пипетку (рис. 4, а);
4) сообщите пациенту необходимую информацию о лекарственном средстве;
5) вымойте руки;
6) объясните пациенту ход процедуры;
7) помогите пациенту лечь на бок;
II. Выполнение процедуры
8) наберите в пипетку 6—8 капель лекарственного средства (если нужно закапывать капли в одно ухо);
9) оттяните ушную раковину кзади и кверху (рис. 4, б);
17) закапайте капли в ухо;
III. Окончание процедуры
11) попросите пациента полежать на боку 10—15 мин;
12) помогите пациенту сесть;
13) спросите пациента о самочувствии;
14) вымойте руки.
Проведение туалета ушей.
В наружном слуховом проходе выделяется желтовато-коричневая масса — сера, скопления которой могут образовать серные пробки и послужить причиной снижения слуха. Уход за здоровыми ушами выражается в регулярном мытье их теплой водой с мылом. Ни в коем случае не следует чистить наружный слуховой проход острыми предметами. Так можно повредить барабанную перепонку или стенки прохода.
Удаление серной пробки из уха больного. Серную пробку удаляют из уха струей воды. Это делает медицинская сестра прд наблюдением врача после предварительного осмотра им больного. Больного сажают, плечи прикрывают клеенкой и дают ему держать почкообразный лоток. В шприц емкостью 100 мл набирают воду температурой 37 °С. На наконечник шприца надевают резиновую трубку, чтобы во время промывания не поранить слуховой проход. Оттянув ушную раковину кзади и кверху, направляют струю воды по верхнезадней стенке слухового прохода. Серная пробка вымывается целиком или отдельными частями. Слуховой проход после промывания высушивают ватой, навернутой на зонд, и протирают спиртом.
Сухая чистка наружного слухового прохода. Если из уха выделяется гной, то наружный слуховой проход следует регулярно очищать сухим или влажным способом. Для сухой очистки берут ушной зонд с нарезкой и навертывают на него немного ваты так, чтобы она выдавалась над концом зонда в виде кисточки. Вату берут первым и вторым пальцами левой руки, кладут на нее конец зонда так, чтобы он не доходил до ее края. Слегка сжимая вату пальцами левой руки вместе с зондом, правой рукой вращают зонд по ходу часовой стрелки. Намотанную ватную кисточку обжигают, пронося над пламенем спиртовки. Затем огонь сбивают энергичным движением руки. Обжиганием достигается стерилизация поверхностного слоя ваты. Обработанной таким образом ватной кисточкой вытирают гной в наружном слуховом проходе. Вводить кисточку в слуховой проход нужно очень осторожно, оттянув ушную раковину кзади и кверху. Чтобы использованную вату снять с зонда, необходимо, придерживая ее марлевой салфеткой или кусочком ваты, вращать зонд против часовой стрелки. Процедуру очистки повторяют каждый раз свежей обожженной ватной кисточкой, пока слуховой проход не станет сухим.
Влажная чистка наружного слухового прохода. Если в слуховом проходе имеются гнойные корки, которые сухим способом удалить трудно, их можно вымыть так же, как серную пробку. Шприц в этом случае наполняют не водой, а слабым дезинфицирующим раствором перманганата калия или борной кислоты (37 °С). После процедуры больной должен наклонить голову в сторону промытого уха. После того, как из уха вытекли остатки жидкости, слуховой проход тщательно очищают сухим способом и на 2—3 часа вводят в него стерильную полоску марли (турунду).
Проведение туалета носа.
При наличии выделений из носа их следует удалять ватными турундами, вводя их в носовые ходы легкими вращательными движениями.
При образовании в носу корочек удалить их можно ватными турундами, смоченными вазелиновым, растительным маслом или глицерином и оставленными в носовых ходах на 2—3 мин. Можно предварительно закапать в нос одно из перечисленных масел, а затем удалить корочки ватным тампоном.
Очистить полость носа от выделений можно сухим и влажным способом. Слизь и гной удаляют из носовых ходов ватной кисточкой, смоченной вазелином, ментоловым, персиковым или каким-нибудь другим маслом. Если в носу много сухих корок, то можно его промыть из специальной леечки или из чайной ложки. Для промывания берут слабые дезинфицирующие растворы (пер-манганат калия, борную кислоту), подогретые перед вливанием. Влитый в одну половину носа раствор вытекает через другую или через рот и стекает в лоток, поддерживаемый больным.
Больного необходимо предупредить, чтобы во время промывания носа он не делал глотательных движений и не разговаривал, так как при этом инфицированная жидкость через евстахиеву трубу может попасть в среднее ухо и вызвать воспаление.
XV. Удаление корочки из носа.
Оснащение: зонд, вата, вазелиновое масло (или глицерин).
1. Намотать на зонд вату, смоченную вазелиновым маслом.
2. Ввести зонд в носовой ход больного, а затем вращательными движениями удалить корочки.
Закапывание капель в нос.
XVI. Закапывание капель в нос.
Оснащение: пипетка, флакон с каплями в нос.
1. Наклонить голову больного в сторону, противоположную тому носовому ходу, в который будут закапывать капли.
2. Закапать капли в носовой ход.
3. Через 1 -2 минуты закапать капли в другой носовой ход.
ВВЕДЕНИЕ ЛЕКАРСТВЕННЫХ СРЕДСТВ В НОС
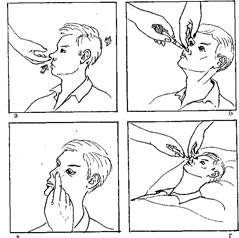 Рис. 1. Закапывание в нос сосудосуживающих капель (а-б) и маслянного раствора (г).
Рис. 1. Закапывание в нос сосудосуживающих капель (а-б) и маслянного раствора (г).
Последовательность действий при закапывании сосудосуживающих капель в нос:
I. Подготовка к процедуре
1) прочитайте название лекарственного средства;
2) приготовьте пипетку (если капельница вмонтирована в пробку — ею можно пользоваться для введения лекарства только одному пациенту!);
3) сообщите пациенту необходимую информацию о лекарственном средстве;
4) вымойте руки;
5) усадите пациента;
6) объясните пациенту ход процедуры;
7) наберите в пипетку лекарственный раствор;
II. Выполнение процедуры
8) попросите пациента, слегка запрокинув голову, склонить ее к плечу;
9) приподнимите кончик носа пациента (рис. 1, а);
10) закапайте в нижний носовой ход 3—4 капли (не вводите пипетку глубоко в нос!) (рис. 1, б);
11) попросите пациента прижать пальцами крыло носа к перегородке и сделать легкие вращательные движения (рис.1., в);
12) закапайте капли во вторую ноздрю, повторите действия, указанные в пунктах 8—11;
13) спросите пациента о его самочувствии;
III. Окончание процедуры
14) положите пипетку в дезинфецирующий раствор;
15) вымойте руки.
При некоторых заболеваниях глотки в нос закапывают масляные капли, которые через нижний носовой ход попадают на заднюю стенку глотки.
Последовательность действий при закапывании масляных растворов в нос:
I. Подготовка к процедуре
Пункты 1—4 см. в описании предыдущей процедуры;
5) попросите пациента лечь и слегка запрокинуть голову;
6) объясните пациенту ход процедуры;
7) предупредите пациента, что он обязательно почувствует вкус капель после закапывания;
8) наберите в пипетку масло;
II. Выполнение процедуры
9) закапайте в каждый нижний носовой ход по 5—6 капель (рис. 1, г);
10) попросите пациента полежать несколько минут;
11) убедитесь, что капли попали на заднюю стенку глотки (пациент должен почувствовать вкус капель!);
III. Окончание процедуры
12) помогите пациенту сесть;
13) спросите пациента о его самочувствии;
14) положите пипетку в дезинфецирующий раствор;
15) вымойте руки.
§
ИЗМЕРЕНИЕ ТЕМПЕРАТУРЫ ТЕЛА
При необходимости быстро выявить в большом коллективе (чаще всего в детском) пациентов с высокой температурой в настоящее время применяют моментальный термометр «Термотест» — полимерную пластинку, покрытую эмульсией из жидких кристаллов. Для измерения температуры пластинку накладывают на лоб: при температуре 36—37° С на пластинке светится буква «N» (Norma), а при температуре выше 37° С — буква «F» (Febris — лихорадка). Высоту подъема температуры определяют медицинским термометром.
Температуру тела у пациентов измеряют, как правило, 2 раза в день: утром натощак (с 7 до 9 ч) и вечером, перед последним приемом пищи (с 17 до 19 ч). Измерять температуру тела после приема пищи не рекомендуется.
Чаще всего термометр помещают в подмышечную область (при подозрении на симуляцию одновременно в обе), а детям иногда в паховую область.
Последовательность действий при измерении температуры:
I. Подготовка к манипуляции
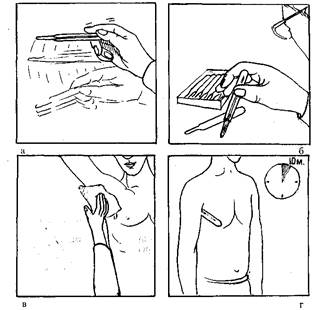
Рис. 1. Измерение температуры тела в подмышечной впадине.
1) подготовьте термометр, часы, ручку, температурный лист;
2) объясните пациенту, как он должен себя вести во время термометрии;
3) встряхните термометр (рис. 1, а);
4) убедитесь, что ртуть опустилась в резервуар до самых низких показателей шкалы, т.е. ниже 35°С (рис.1, б);
II. Выполнение манипуляции
5) протрите насухо подмышечную область пациента (влажная кожа искажает показания термометра) (рис. 1, в);
6) осмотрите подмышечную область: при наличии гиперемии, местных воспалительных процессов нельзя проводить измерение температуры (показания термометра будут выше, чем температура всего тела);
7) поместите резервуар термометра в подмышечную впадину так, чтобы он полностью соприкасался с кожей (пациент должен прижать плечо к грудной клетке) (рис. 1, г);
8) через 10 мин извлеките термометр и определите его показания;
III. Окончание манипуляции
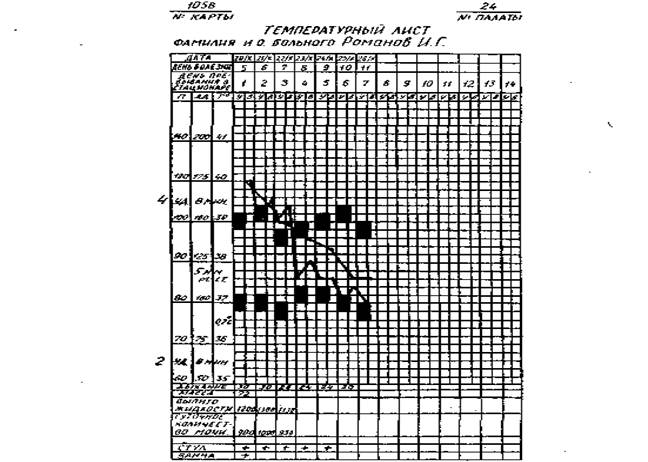
Рис. 2. Индивидуальный температурный лист.
9) запишите показания термометра в общий (постовой) и индивидуальный температурный лист (рис. 2);
10) встряхните термометр (столбик ртути должен опуститься в резервуар) и погрузите его в дезинфицирующий раствор (рис. 3, а), затем промойте под проточной водой, вытрите насухо и уберите в резервуар (рис. 3, б).
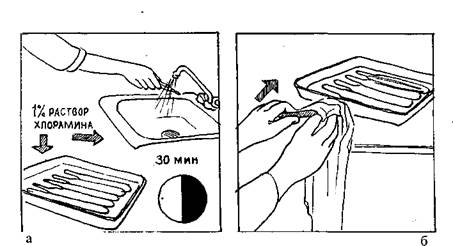
Рис.3. Обработка термометров после применения а) и их хранение.
Сравнительно редко измеряют температуру в полости рта или в прямой кишке. В первом случае резервуар специального медицинского термометра помещают под язык, а губами пациент удерживает корпус термометра. При измерении температуры в прямой кишке резервуар термометра смазывают вазелином и вводят в анальное отверстие за внутренний сфинктер, затем сближают ягодицы, чтобы фиксировать термометр.
Постановка горчичников.
ГОРЧИЧНИКИ
Последовательность действий при постановке горчичников:
I. Подготовка к процедуре
1) объясните пациенту суть процедуры:
2) проверьте пригодность горчичников: горчица не должна осыпаться с бумаги, ее специфический запах должен сохраняться;
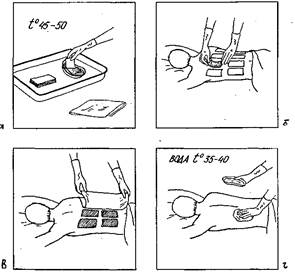 Рис. 2. Постановка и снятие горчичников.
Рис. 2. Постановка и снятие горчичников.
3) налейте в лоток горячую (40—45° С) воду (при более высокой температуре эфирное горчичное масло разрушается);
4) уложите пациента в удобную позу;
II. Выполнение процедуры
5) поочередно погружая горчичники на 5—10 с в горячую воду, плотно прикладывайте их к коже стороной, покрытой порошком горчицы (рис. 2, а, б);
6) укройте пациента полотенцем, а затем и одеялом: уже через несколько минут пациент ощущает теплоту и небольшое жжение (рис. 2, в);
III. Окончание процедуры
7) через 5—15 мин снимите горчичники (кожа должна быть гиперемирована);
8) оботрите кожу салфеткой, смоченной в теплой воде, а затем вытрите полотенцем и вновь тепло укройте пациента (рис. 2, г).
Запомните! При более длительном воздействии горчичников возможен химический ожог кожи с образованием пузырей.
Постановка банок.
За счет создаваемого в ней вакуума медицинская банка присасывается к коже, в которой, как и в более глубоко расположенных органах, усиливается крово- и лимфообращение, улучшается питание тканей, в результате чего быстрее рассасываются воспалительные очаги.
3 а п о м н и т е! Нельзя ставить банки при легочном кровотечении, туберкулезе легких, злокачественных новообразованиях, заболеваниях кожи, при общем истощении, возбуждении пациента, высокой температуре тела.
На (рис. 1, а), черными точками указаны области, куда можно ставить банки, а штриховкой — куда нельзя.
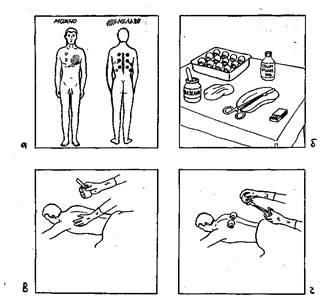
| Рис. 1. Постановка и снятие банок. а – области, куда можно и нельзя ставить банки; б – оснащение для постановки банок; в – д – постановка банок; с – з – снятие банок. |
Последовательность действий при постановке банок:
I. Подготовка к процедуре
1) объясните пациенту суть процедуры;
2) подготовьте лоток со всем необходимым (вазелин, шпатель, спирт этиловый 70°, вата, корнцанг, спички, лоток с банками) (рис.1 б);
3) уложите пациента в удобную позу: при постановке банок на спину он должен лежать на животе, голова повернута в сторону, руки обхватывают подушку;
4) освободите необходимый участок тела от одежды;
5) если кожа пациента покрыта волосами, сбрейте их, затем обмойте кожу теплой водой и вытрите насухо;
6) если у пациента длинные волосы, прикройте их полотенцем, чтобы они случайно не воспламенились;
7) рукой нанесите на кожу тонкий слой вазелина (рис.1, в);
8) сделайте фитиль из ваты с помощью корнцанга;
II. Выполнение процедуры
9) смочите фитиль спиртом, излишки спирта отожмите, флакон со спиртом закройте и отставьте в сторону;
10) подожгите фитиль, в левую руку (если вы «правша») возьмите 1—2 банки, затем быстрым движением на 0,5—1 сек. внесите в банку горящий фитиль (банку следует держать недалеко от поверхности тела), энергичным движением приложите банку всем утолщенным краем к коже (рис.1, г); пламя создает разрежение воздуха в банке, кожа втягивается в нее и приобретает затем ярко-красную или багровую окраску (таким образом поставьте все банки);
Запомните! Пламя должно только вытеснить воздух из банки, но не накалять ее края, так как в этом случае возможен ожог кожи.
11) прикройте пациента полотенцем, одеялом и оставьте лежать в течение 10—15 мин (рис.1, д);
12) поочередно снимите банки: слегка отклоните банку в сторону, а пальцем другой руки придавите кожу у края банки. При этом в банку проникает воздух, и она легко отделяется от кожи (рнс.1, е);
13) вытрите кожу ватой, помогите пациенту быстрее одеться, затем укройте его; после процедуры пациент должен полежать еще 20—30 мин (рис. 1, ж, з);
14) протрите банки и поставьте в лоток.
Постановка пиявок.
Медицинские пиявки применяют с лечебной целью как кровоизвлекающее и местное противосвертывающее средство. Лечение пиявками носит название «гирудотерапия». Секрет слюнных желез пиявок содержит гирудин — вещество, обладающее способностью тормозить свертывание крови и предупреждать развитие тромбозов.
Голодная пиявка может высосать 10 мл крови. Насытившись, пиявка отпадает, но кровотечение из ранки продолжается в течение 6ч — 1 сут. Таким образом, 8—10 пиявок могут вызвать кровопотерю до 300—400 мл.
Если пиявки поставлены с целью введения гирудина, продолжительность процедуры составляет 15 мин; для кровоизвлечения необходимо 45—60 мин.
С лечебной целью используют только голодные пиявки: для этой цели они должны плавать в аквариуме 2—3 мес.
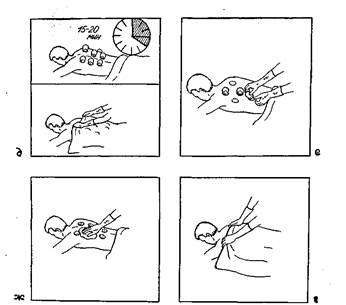
На рис. 4, а, показаны места, куда можно ставить пиявки.
Последовательность действий при постановке и снятии пиявок
I. Подготовка к процедуре
1) объясните пациенту суть гирудотерапии;
2) успокойте пациента, если он испытывает страх перед предстоящей процедурой;
3) приготовьте все для различных этапов процедуры (рис.4, б)
а) обработки кожи: стерильные шарики, теплую кипяченую воду, стерильный 40% раствор глюкозы;
б) постановки пиявок: 8—10 пиявок в отдельной емкости, несколько медицинских банок, стерильные салфетки, пинцет, часы;
в) снятия пиявок: перчатки, емкость с дезинфицирующим раствором, нашатырный спирт, вату, стерильные салфетки, бинт, лейкопластырь, ножницы;
4) уложите пациента в удобную для него и необходимую для проведения процедуры позу;
II. Выполнение процедуры
5) обработайте участок кожи, на который предстоит ставить пиявки, и кожу вокруг него стерильными шариками, смоченными теплой кипяченой водой (это вызывает прилив крови к коже);
6) смочите подготовленный участок кожи стерильным раствором
глюкозы (пиявки охотнее присосутся);
7) отсадите в медицинскую банку одну пиявку, пользуйтесь для этой цели пинцетом (рис. 4, в);
Запомните! Пиявки нельзя ставить над кровеносными сосудами: это может вызвать сильное кровотечение! При постановке пиявок на сосцевидные отростки нужно отступить на 1 см от ушной раковины; при постановке пиявок на голень следует располагать их вдоль вены в шахматном порядке, отступая от вены на 1 см с обеих сторон.
8) поднесите банку к коже, переверните ее вверх дном и прижмите к коже: пиявка, оказавшись в замкнутом пространстве, в течение 1—2 мин прокусит кожу (рис. 4, г);
9) уберите банку, как только увидите, что пиявка прокусила кожу и появились волнообразные движения в ее передней части;
10) подложите под заднюю присоску стерильную салфетку, так как прикрепление пиявки к коже задней присоской значительно снижает активность сосания;
11) подобным образом поставьте остальные пиявки;
12) наблюдайте за активностью пиявки: если пиявка не движется, слегка проведите по ее поверхности пальцем, — это должно вызвать волнообразное движение пиявки. Если его все-таки нет, пиявку надо снять, проведя по ее поверхности шариком, смоченным нашатырным спиртом;
III. Окончание процедуры
13) приготовьте все необходимое для снятия пиявок, наденьте перчатки (рис. 5, а);
14) снимите пиявки, если они были поставлены на 15 мин способом, описанным в пункте 12 (если пиявки были поставлены на 45—: 60 мин, они отпадут сами, как только насытятся кровью);
15) поместите пиявки в дезинфицирующий раствор (экспозиция будет зависеть от вида и концентрации раствора) (рис. 5. б);
16) положите на места укусов стерильные салфетки (рис. 5. в);
17) поверх салфеток положите достаточный слой ваты (возможно обильное кровотечение!);
18) зафиксируйте салфетку и вату бинтом или лейкопластырем (если бинтовая повязка невозможна) (рис. 5. г);
19) уберите все лишнее;
20) выбросьте пиявки в канализацию по окончании экспозиции;
21) снимите перчатки.
Запомните! Нельзя менять повязку в течение суток. Если она пропиталась кровью, нужно подбинтовать вату поверх повязки. Снять повязку можно только через сутки. Если кровотечение прекратилось, следует обработать кожу и ранки стерильными шариками, смоченными 3% раствором перекиси водорода, и наложить сухую асептическую повязку на 2—3 дня. В случае продолжения кровотечения его останавливают, приложив к ранке стерильный шарик, смоченный крепким раствором калия перманганата (марганцовка) или давящей повязкой.
§
Прежде чем вскрыть ампулу или флакон внимательно прочитайте название лекарственного средства, дозу, срок годности.
Запомните! Ампулу с масляным раствором предварительно следует подогреть на водяной бане до температуры 38° С.
Последовательность действий при наборе раствора из ампулы:
1) вымойте руки;
2) слегка встряхните ампулу, чтобы весь раствор оказался в ее широкой части;
3) надпилите ампулу пилочкой, ватным шариком, смоченным спиртом, обработайте ампулу (на случай, если все-таки игла коснется наружной поверхности ампулы при наборе лекарственного средства), отломите узкий конец ампулы;
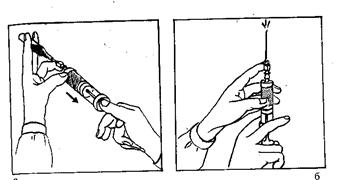
Рис. 3. Набор лекарства из ампулы.
4) возьмите ампулу так, как показано на рис.3, а, осторожно введите в нее иглу и наберите нужное количество раствора (набирая раствор, можно постепенно приподнимать дно ампулы);
5) снимите иглу, который набирали раствор, и наденьте иглу для инъекций;
6) закрепите иглу, проверьте ее проходимость, пропустив через нее немного раствора из шприца, держите при этом шприц вертикально, на уровне глаз (рис3, б);
7) сделав инъекцию, положите на пакет или в стерильный лоток шприц, стерильные ватные шарики, смоченные спиртом или йодонатом.
Лекарственный раствор можно набрать из флакона и другим способом.‘
Последовательность действий:
1) прочтите надпись на флаконе;
2) вскройте крышку, прикрывающую резиновую пробку;
3) протрите резиновую пробку спиртом;
4) наберите в шприц объем воздуха (мл), равный необходимому количеству лекарственного средства;
5) введите иглу под углом 90° во флакон, стоящий на столике;
6) введите воздух во флакон;
7) переверните флакон вверх дном;
8) наберите в шприц нужное количество лекарственного раствора, слегка оттягивая поршень;
9) извлеките иглу из флакона.
Разведение антибиотиков.
Последовательность действий при разведении пенициллина:
1) прочтите надпись на флаконе (наименование, доза, срок годности);
2) вскройте алюминиевую крышку в центре нестерильным пинцетом;
3) обработайте спиртом резиновую пробку;
4) наберите в шприц нужное количество растворителя (1—3 мл, если все содержимое флакона вводят одному пациенту); в случае, если содержимое флакона рассчитано на нескольких пациентов, то поступают следующим образом: на каждые 100 000 ЕД пенициллина берут 0,5 мл растворителя;
5) возьмите флакон и введите в него растворитель;
6) снимите флакон вместе с иглой с подыгольного конуса и, встряхивая флакон, добейтесь полного растворения порошка;
7) наденьте иглу с флаконом на подыгольный конус;
8) поднимите флакон вверх дном и наберите содержимое флакона или его часть в шприц;
9) снимите флакон вместе с иглой с подыгольного конуса;
10) наденьте и закрепите на подыгольном конусе иглу для внутримышечной инъекции;
11) проверьте проходимость этой иглы, пропустив немного раствора через иглу;
12) после инъекции положите в лоток шприц, два ватных шарика, смоченных спиртом, и накройте лоток стерильной салфеткой.
Внутрикожная инъекция.
Внутрикожпая инъекция — самая поверхностная из инъекций (рис.5). С диагностической целью вводят от 0,01 до 1 мл жидкости. Место инъекции при этом — передняя поверхность предплечья.
Последовательность действий при внутрикожной инъекции:
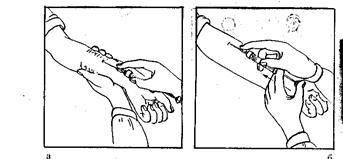
Рис. 6. Внутрикожная инъекция.
I. Подготовка к процедуре
1) наберите в шприц нужную дозу лекарственного средства;
2) сообщите пациенту необходимую информацию о лекарственном средстве;
3) помогите пациенту занять нужное положение;
II. Выполнение процедуры
4) наденьте перчатки; обработайте место инъекции спиртом, делая мазки в одном направлении;
5) натяните кожу в месте инъекции (рис.6, а);
6) введите в кожу только конец иглы, держа ее срезом вверх почти параллельно коже;
7) зафиксируйте II пальцем иглу, прижав ее к коже (рис.6, б);
8) перенесите на поршень левую руку и, надавливая на поршень, введите лекарственное средство;
9) извлеките иглу, не прижимая место инъекции стерильной ватой, смоченной спиртом; снимите перчатки
III. Окончание процедуры
10) объясните пациенту, что на место инъекции не должна попадать вода в течение определенного времени (если инъекция выполнялась с диагностической целью).
28. Подкожная инъекция.
Подкожная инъекция — более глубокая, ее делают на глубину 15 мм (см. рис5).-На рис.7, а, показаны места для подкожных инъекций.
Последовательность действий при подкожной инъекции:
I. Подготовка к процедуре
1) наберите в шприц лекарственное средство;
2) сообщите пациенту необходимую информацию о лекарственном препарате;
3) спросите пациента, не нужно ли отгородить его ширмой (если в палате он не один);
4) Помогите пациенту занять нужное положение;
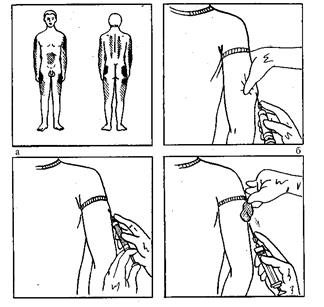
Рис. 7. Подкожная инъекция.
II. Выполнение процедуры
5) наденьте перчатки; обработайте кожу в месте инъекции последовательно двумя ватными тампонами со спиртом (или йодонатом), вначале большую зону, затем — непосредственно место инъекции;
6) левой рукой возьмите кожу в месте инъекции в складку, как показано на рис. 7, б;
7) введите иглу под кожу в основание кожной складки под углом 45° к поверхности кожи срезом вверх на глубину 15 мм (2/3 длины иглы); указательным пальцем придерживайте канюлю иглы;
8) перенесите левую руку на поршень и введите лекарственное средство (рис.7, в). Постарайтесь не перекладывать шприц из руки в руку;
9) извлеките иглу, продолжая придерживать ее за канюлю; место вкола прижмите стерильной ватой, смоченной спиртом (рис. 7, г);
III. Окончание процедуры
10) проведите легкий массаж места инъекции, не отнимая ваты от кожи;
11) спросите пациента о самочувствии; снимите перчатки.
Внутримышечная инъекция.
Внутримышечная инъекция может быть выполнена в область плеча, бедра и ягодицы. Этим способом чаще всего вводят лекарственные средства.
При внутримышечной инъекции в верхненаружний квадрант ягодицы (рис.8, а, б) следует помнить, что случайное попадание иглой в седалищный нерв может вызвать частичный или полный паралич конечности. Кроме того, рядом находятся кость и крупные сосуды. У пациентов с дряблыми мышцами это место локализуется с трудом.
Во время определения места инъекции пациент может лежать: а) на животе, при этом носки должны быть повернуты внутрь; б) на боку, при этом нога, которая окажется сверху, должна быть разогнута в бедре и колене.
Уложив пациента в нужное положение следует прощупать задневерхнюю седалищную ость и большой бугор на бедре. Воображаемая линия проходит между этими двумя ориентирами (см. рис. 8, б). Седалищный нерв проходит параллельно этой линии и ниже.
Место инъекции локализуется в верхненаружном квадранте в верхненаружной его части, приблизительно на 5—8 см ниже crista iliaca (гребень подвздошной кости).
Длина иглы для внутримышечной инъекции зависит от толщины подкожного жирового слоя пациента: при чрезмерной — длина иглы 60, при умеренной — 40 мм.
Последовательность действий при внутримышечной инъекции:
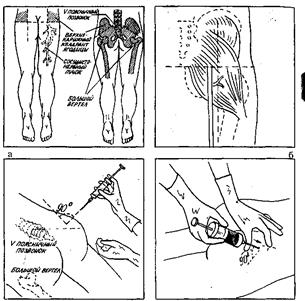
Рис. 8. Внутримышечная инъекция в верхненаружный квадрант ягодицы.
а, б – места инъекций, в, г – положение шприца.
I. Подготовка к процедуре
1) сообщите пациенту необходимую информацию о лекарственном средстве и предстоящей инъекции;
2) спросите пациента, не нужно ли отгородить его ширмой на время инъекции (если в палате он не один);
3) вымойте руки;
4) наберите в шприц лекарственное средство;
5) помогите пациенту занять удобное для данной инъекции положение («на животе» или «на боку»);
II. Выполнение процедуры
6) определите место инъекции; наденьте перчатки;
7) обработайте ватным шариком, смоченным в спирте или йодонате, кожу в месте для инъекции;
8) фиксируйте кожу в месте инъекции;
9) введите иглу в мышцу под углом 90°, оставив 2—3 мм иглы под кожей;
10) перенесите левую руку на поршень и введите лекарственное средство; прежде чем ввести подогретый масляный раствор, потяните поршень вверх: убедитесь, что в шприц не поступает кровь и только после этого вводите раствор;
11) извлеките иглу, как обычно;
III. Окончание процедуры
12) сделайте легкий массаж места инъекции, не отнимая вату от кожи; снимите перчатки;
13) помогите пациенту занять удобное для него положение;
14) уберите ширму.
Внутривенная инъекция.
Внутривенные инъекции удобнее делать в вены локтевого сгиба, но в некоторых случаях используют и более мелкие вены предплечья, кисти, стопы, височной области (у детей и младенцев).
Последовательность действий при внутривенных инъекциях:
I. Подготовка к процедуре
1) сообщите пациенту необходимую информацию о лекарственном препарате;
2) наберите в шприц лекарственный препарат;
3) помогите пациенту занять удобное положение (лежа на спине или сидя);
4) под локоть пациента положите клеенчатую подушечку (для максимального разгибания конечности в локтевом суставе); наденьте перчатки;
4) наложите резиновый жгут (на рубашку или салфетку) в средней трети плеча, при этом пульс на лучевой артерии не должен изменяться. Завяжите жгут так, чтобы его свободные концы были направлены вверх, а петля вниз (рис. 10, а, б);
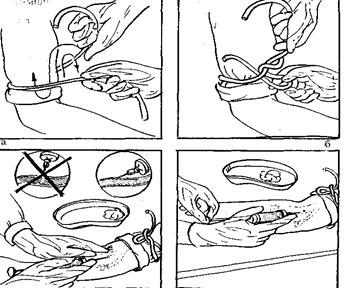
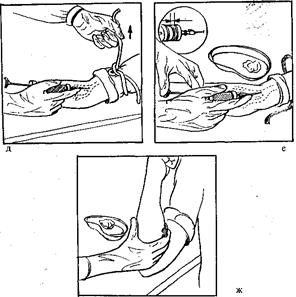
рис. 10. Внутривенная инъекция.
6) попросите пациента несколько раз сжать и разжать кулак, одновременно обрабатывая область локтевого сгиба стерильной ватой, смоченной спиртом, движениями от периферии к центру и определяя наполнение вены (следует найти наиболее наполненную вену);
II. Выполнение процедуры
7) возьмите шприц: указательным пальцем фиксируйте канюлю иглы, остальными — охватывайте цилиндр сверху;
8) проверьте проходимость иглы и отсутствие воздуха в шприце (если в шприце много мелких пузырьков, встряхните его, и мелкие пузырьки сольются в один большой, который легко вытеснить через иглу);
9) натяните левой рукой кожу в области локтевого сгиба, несколько смещая ее к периферии, чтобы фиксировать вену;
10) не меняя положения шприца в руке, держа иглу срезом вверх (почти параллельно коже), проколите кожу, осторожно введите иглу на 1/3 длины так, чтобы она была параллельна вене (рис. 10, в);
11) продолжая левой рукой фиксировать вену, слегка измените направление иглы и осторожно пунктируйте вену, пока не ощутите «попадание в пустоту»;
8) убедитесь, что игла в вене: потяните поршень на себя — в шприце должна появиться кровь (рис. 10, г);
9) развяжите жгут левой рукой, потянув за один из свободных концов (рис.10, д), попросите пациента разжать кулак;
10) не меняя положения шприца, левой рукой нажмите на поршень и медленно введите лекарственный раствор, оставив в шприце 1—2 мл (рис. 10, е);
III. Окончание процедуры
15) прижав к месту инъекции ватный шарик, смоченный спиртом, извлеките иглу; снимите перчатки; не оставляйте ватный шарик, загрязненный кровью, у пациента (рис. 10, ж).
§
Чаще всего пульс определяют на лучевой артерии (так называемый периферический пульс), т.к. она расположена поверхностно и хорошо пальпируется между шиловидным отростком лучевой кости и сухожилием внутренней лучевой мышцы. Пульс на правой и левой руках может быть неодинаковым при аномалиях развития, сужении, сдавлении извне соответствующих лучевой, плечевой или подключичной артерий, в таких случаях исследование пульса проводят на той руке, где он лучше пальпируется.
Определяют следующие свойства артериального пульса:
1. Ритм — оценивается по регулярности следующих друг за другом пульсовых волн. Если интервалы между ними равны, то пульс считается правильным (ритмичный пульс), а если различны — то неправильным (аритмичный). При мерцательной аритмии («сердечном бреде») частота сердечных сокращений может быть больше числа пульсовых волн. В таких случаях констатируют дефицит пульса и подсчитывают его.
2. Частота — число пульсовых волн в минуту. В норме частота пульса колеблется в пределах 60-90 в минуту, но может значительно изменяться в зависимости от пола, возраста, температуры воздуха и тела, уровня физической нагрузки. Наиболее частый пульс отмечается во внутриутробном периоде. В возрасте 25-60 лет пульс остается относительно стабильным. У женщин пульс чаще, чем у мужчин; у спортсменов и людей тренированных, а также у пожилых пульс реже. Учащение пульса происходит в вертикальном положении, при физических нагрузках, повышении температуры тела. Урежение пульса менее 60 называется брадикардией, а учащение более 90 — тахикардией.
3. Наполнение пульса определяется объемом крови, находящимся в артерии, и зависит от ударного объема сердца. При хорошем наполнении пульсовая волна высокая, хорошо различима (пульс полный), при плохом — мала, плохо пальпируется (пульс пустой). Едва ощутимый, слабый пульс называется нитевидным, при его обнаружении медсестра должна немедленно сообщить об этом врачу.
4. Напряжение определяется той силой, которую нужно приложить для полного пережатия артерии. При высоком АД пульс будет напряженным или твердым, а при низком — мягким.
5. Высота пульса и его величина зависят от амплитуды колебания артериальной стенки. При увеличении ударного объема сердца и снижении тонуса сосудистой стенки пульс становится высоким и большим, а при падении сердечного выброса, шоке, коллапсе — низким и малым.
6. Скорость или форма пульса определяются скоростью изменения объема артерии. Быстрое растяжение и спадение артерии характерно для скорого пульса (при аортальной недостаточности), а медленное расширение и спадение — для медленного (при аортальном стенозе).
Данные исследования пульса медсестра заносит в температурный лист (отмечает точками красного цвета).
Измерение артериального давления.
I. Измерение АД.
1. АД измеряют обычно на плечевой артерии, при необходимости — на бедренной, подколенной и др.
2. В обычных случаях пациент может лежать или сидеть (откинувшись на спинку стула), на его плечо накладывают манжету, причем таким образом, чтобы нижний ее край с местом выхода резиновой трубки находился примерно на два поперечных пальца выше локтевого сгиба, а между плечом больного и манжетой мог поместиться один палец.
3. Рука исследуемого должна лежать удобно, ладонью вверх и находиться примерно на одном уровне с сердцем; в локтевую ямку над плечевой артерией (ее находят по пульсации) устанавливают фонендоскоп. Манометр закрепляют на уровне сердца (обычно на манжете).
4. При закрытом вентиле резиновой грушей в манжету нагнетают воздух до тех пор, пока по манометру давление в манжете не превысит на 30—40 мм рт.ст. тот уровень, при котором исчезает пульсация на плечевой артерии.
5. После этого приоткрывают вентиль и постепенно выпускают (стравливают) воздух из манжеты со скоростью 2 мм рт. ст. в 1 секунду, производя при этом выслушивание (аускультацию) плечевой артерии.
6. Отмечают уровень давления, соответствующий появлению первых звуков (тонов Короткова) — это будет систолическое АД. уровень, при котором звуки исчезают, — диастолическое АД.
7. В некоторых современных аппаратах есть микрофон, передающий звуковые сигналы на световой индикатор шкалы.
Регистрация результатов исследования артериального пульса и артериального давления.
Данные исследования пульса медсестра заносит в температурный лист (отмечает точками красного цвета).
Величины АД медсестра заносит в температурный лист в виде столбиков красного цвета соответственно шкале АД.
ТЕМПЕРАТУРНЫЙ ЛИСТ
| Дата | ||||||||||||||||||||||||
| День болезни | ||||||||||||||||||||||||
| День пребывания в стационаре | ||||||||||||||||||||||||
| П | АД | Т | у | в | у | в | у | в | у | в | у | в | у | в | у | в | у | в | у | в | у | в | у | в |
| | | | ||||||||||||||||||||||
| | | | ||||||||||||||||||||||
| | | | ||||||||||||||||||||||
| | | | ||||||||||||||||||||||
| Дыхание | ||||||||||||||||||||||||
| Стул |
Оказание первой доврачебной помощи при рвоте.
Рвота — диспепсическое расстройство, акт непроизвольного выброса содержимого желудка или кишечника через пищевод и глотку в ротовую полость, носовые ходы. Уход при рвоте.
Во время рвоты пациента усаживают или укладывают на бок, наклоняют голову вниз, на пол подставляют тазик, а к углу рта подносят лоток или полотенце. После рвоты пациенту дают прополоскать рот (тяжелым больным очищают полость рта ватным тампоном смоченным водой или слабым раствором гидрокарбоната натрия перманганата калия), укладывают в кровать, накрывают одеялом. При наличии в рвотных массах примеси крови больному нельзя пить, принимать внутрь лекарства, пищу; на подложечную область накладывают пузырь со льдом, измеряют пульс (частота, наполнение), АД, вызывают врача.
Проведение осмотра полости рта.
Осмотр полости рта. Больной открывает рот. Медсестра шпателем оттягивает губы и щеки больного. При осмотре небных миндалин и задней стенки глотки надавливают шпателем на корень языка и предлагают больному произнести букву «а». При осмотре полости рта, миндалин и глотки необходимо усиленное освещение, для этого можно использовать лампу-рефлектор или любой рефлектор.
Каждому человеку необходимо соблюдать элементарные правила ухода за полостью рта: полоскание рта водой после каждого приема пищи, чистка зубов на ночь и утром, т.к. в течение ночи поверхность слизистой оболочки рта и зубов покрывается мягким налетом, состоящим из клеток эпителия, слизи и микроорганизмов. Во время жевания твердых продуктов и проглатывания пищи происходит самоочищение полости рта. У больных может иметь место усиление образования налета, т.к. через слизистую оболочку рта начинают выделяться продукты нарушения обмена веществ: азотистые вещества при почечной недостаточности, сахар при сахарном диабете, ртуть при ртутных отравлениях и т.д. Эти вещества загрязняют слизистую оболочку и ведут к интенсивному размножению микроорганизмов. Поэтому уход за полостью рта у тяжелобольных должен быть более тщательным, осуществлять его должны медицинские сестры.
§
VII. Применение газоотводной трубки.
Оснащение: стерильный лоток, стерильная газоотводная трубка, стерильный вазелин, клеенка, пеленка, судно, маска, перчатки.
1. Сообщить пациенту о намеченной манипуляции.
2. Постелить на постель клеенку с пеленкой.
3. Поставить рядом с больным судно с небольшим количеством воды.
4. Уложить больного на левый бок, попросив согнуть ноги в коленях и привести их к животу.
5. Удостовериться в том, что пациенту удобно лежать.
6. Надеть халат, маску, перчатки.
7. Осмотреть тщательно анальное отверстие.
8. Обильно смазать его вазелином.
9. Вводимый в анальное отверстие конец газоотводной трубки обильно смазать вазелином на протяжении 10—15 см.
10. Четырьмя пальцами левой руки развести ягодицы.
11. Осторожно, вращательным движением ввести трубку на глубину 20—30 см.
12. Наружный конец трубки опустить в судно (для уменьшения запаха).
13. Проводить поверхностную пальпацию для определения эффективности использования трубки.
14. Аккуратно, используя пеленку, вывести трубку из прямой кишки.
15. Плотно сомкнуть ягодицы больного для того, чтобы избежать непроизвольного отхождения жидких каловых масс.
16. Укрыть пациента.
17. Проветрить палату.
18. Весь использованный материал замочить в 3% растворе хлорамина.
Постановка очистительной клизмы.
III. Постановка очистительной клизмы.
Оснащение: теплая вода в количестве 1 —2 л, кружка Эсмарха, резиновая трубка длиной 1,5 м и диаметром просвета не менее 1 см, соединительная трубка, наконечник, штатив для подвешивания кружки, термометр для измерения температуры жидкости, клеенка, таз, судно, перчатки.
1. Больным, находящимся на постельном режиме, клизму ставить в палате, на свободном – в туалете.
2. Тщательно вымыть руки с мылом теплой проточной водой, надеть маску, перчатки.
3. В кружку Эсмарха налить кипяченую воду или жидкость назначенного состава и температуры.
4. Для усиления действия добавить мыльный раствор — 1 ст. ложку мыльной стружки 2 ст. ложки глицерина или растительного масла.
5. Кружку подвесить на штатив на высоту одного м над телом больного.
6. Открыть кран.
7. Заполнить трубки (длинную резиновую и соединительную).
8. Вытеснить из них воздух.
9. Кран закрыть.
10. Покрыть постель клеенкой, свободный конец которой опустить в таз на случай, если больной не сможет удержать воду.
11. Больного уложить на край кровати, на левый бок, согнув ему колени и приведя их к животу для расслабления брюшного пресса.
12. Если пациенту противопоказано движение, клизму поставить в положении больного на спине, в этом случае подложить под больного судно.
13. Наконечник смазать вазелином.
14. Левой рукой развести ягодицы, а правой — легкими вращательными движениями ввести наконечник вначале по направлению к пупку на 3—4 см, затем параллельно копчику на 7—8 см.
15. Открыть кран.
16. Ввести жидкость: если нет тока жидкости в системе, несколько изменить положение наконечника, выдвинув его из прямой кишки на 1 —2 см, или увеличить давление, подняв кружку выше, если это не помогает, следует извлечь наконечник, струей воды восстановить его проходимость и ввести вновь.
17. По окончании процедуры наконечник извлечь и предложить больному по возможности задержать позыв на низ на 5—10 минут.
Постановка сифонной клизмы.
IV. Постановка сифонной клизмы.
Оснащение: 10—12 л чистой теплой воды, стеклянная воронка емкостью 1 —2 л, резиновая трубка длиной 1,5 м и диаметром просвета не менее 1,5 см, соединительная трубка, кувшин, таз, клеенка, фартук, перчатки.
1. Предупредить больного о назначенной процедуре.
2. Положить на постель больного клеенку.
3. Поставить рядом с кроватью таз для слива воды и кувшин с жидкостью.
4. Уложить пациента на левый бок, согнув ему колени и приведя их к животу для расслабления брюшного пресса.
5. Тщательно вымыть руки с мылом теплой проточной водой.
6. Надеть маску, фартук, перчатки.
7. Смазать вазелином конец кишечной трубки.
8. Смазать вазелином анальное отверстие.
9. Левой рукой отвести правую ягодицу больного вверх.
10. Ввести ее через задний проход на глубину 20—30 см.
11. Держать воронку в наклонном положении ниже тела больного.
12. Наполнить ее водой.
13. Поднять воронку на 0,5 м над уровнем тела пациента.
14. Как только уровень убывающей воды достигнет вершины конуса воронки, опустить ее над тазом не переворачивая.
15. Выждать, пока вода с отмытыми частицами кишечного содержимого наполнит воронку.
16. Содержимое воронки вылить в таз.
17. Повторять предыдущие 6 действий до тех пор, пока не будет выделяться чистая вода.
18. Снять воронку.
19. Воронку и трубки вымыть и прокипятить.
Постановка масляной и гипертонической клизмы.
VI. Постановка масляной, гипертонической клизм.
Оснащение: резиновая груша или шприц Жане, резиновая трубка (катетер), раствор лекарственного вещества, растительного масла (50— 100 мл), таз, клеенка с пеленкой, кружка Эсмарха, перчатки, вазелин, емкости с дезинфицирующими растворами.
1. Оповестить пациента о назначенной манипуляции.
2. Разъяснить больному его образ действий во время выполнения данной манипуляции.
3. Тщательно вымыть руки с мылом теплой проточной водой.
4. Надеть маску, перчатки.
5. Набрать лекарственный раствор в шприц Жане или в грушевидный баллон.
6. Удалить из емкости с раствором остатки воздуха.
7. Соединить шприц или баллон с катетером.
8. Больного уложить на край кровати, на левый бок, согнув ему колени и приведя их к животу для расслабления брюшного пресса.
9. Смазать наконечник катетера и анальное отверстие вазелином.
10. Раздвинуть ягодицы больному.
11. Ввести катетер в прямую кишку на 10—12 см.
12. Медленно ввести лекарство.
13. Отсоединить грушу (шприц Жане) от катетера.
14. Придерживая катетер левой рукой, правой сдавить его в направлении сверху вниз, выдавливая остатки раствора в прямую кишку.
15. Аккуратно вывести через салфетку катетер из прямой кишки.
16. Плотно сомкнуть ягодицы больного.
17. Расспросить пациента о его самочувствии.
18. Проследить, чтобы пациент оставался в положении лежа в течение 30 минут, лучше на животе.
19. Обработать использованный материал в 3% растворе хлорамина и замочить на 60 минут в этом же растворе.
20. Ту же манипуляцию проделать с перчатками.
Постановка лекарственной клизмы.
Лекарственные клизмы.
При постановке капельной клизмы используется гидравлический способ. Применяют этот вид клизм для введения больших количеств (до 2 л) изотонического (0,85 %) растворa поваренной соли или 5 % раствора глюкозы при обезвоживании интоксикации, перед операцией или после нее.
Прибор состоит из кружки Эсмарха, резиновой трубки с вставленной между ее отрезками капельницей, соединительной и кишечной трубок. Перед капельницей на резиновой трубке укреплен винтовой зажим, при помощи которого можно регулировать поступление жидкости в капельницу (взрослым – обычно 60-100 капель, а детям — 15—20 капель в минуту). Больной лежит в удобном положении на спине и может во время процедуры спать. В кружку наливают подогретый до 43°С раствор, заполняют им систему трубок и зажимом регулируют частоту поступления капель. Затем в прямую кишку больного на глубину 20—30 см вводят кишечную трубку, а кружку подвешивают на штатив. Во время процедуры, которая длится несколько часов, медсестра должна следить за следующими моментами:
1) поступление жидкости не должно прекращаться из-за перегибов трубок;
2) должна сохраняться определенная скорость поступления капель;
3) чтобы раствор не остывал, кружку Эсмарха помещают в ватный чехол, а в саму кружку Эсмарха, заполненную раствором, ставят флакон с кипятком (прямо в раствор!).
Микроклизмы. Ими принято обозначать клизмы, при постановке которых вводят небольшое количество жидкости (50 — 100 мл). При лекарственной клизме вводят медикаменты общего действия: препараты наперстянки, хлоргидрата, салициловокислого натрия и др. Для введения пользуются грушевидным баллоном или шприцем Жане, на которые надевают резиновые наконечники.
При питательной клизме в прямую кишку вводят те же растворы, a также 15% раствор аминокислоты с помощью резинового баллона по 150—200 мл 2—3 раза в сутки (нагнетательный способ).
Стандарт технологии “приготовление и смена постельного белья тяжелобольному”. реферат. неопределено. 2006-02-25
Министерство здравоохранения Хабаровского края Институт повышения квалификации специалистов
здравоохранения
Кафедра сестринского дела
Реферат
Тема: Стандарт технологии «Приготовление и смена постельного белья тяжелобольному»
Выполнила: Слушательница
цикла «Сестринское дело в терапии» с 10.01.08 г. по 6.02.08 г. палатная медсестра терапевтического отделения ФГУЗ МСЧ УВД Хабаровского края ********
Анна Витальевна
Проверила: ********
Ирина Геннадьевна
Хабаровск 2008 г.
План.
1. Введение.
2.Стандарт технологии “Приготовление и смена постельного белья
тяжелобольному”.
3. Выполнения медицинской услуги “Приготовление
и смена постельного
белья тяжелобольному”.
4.
Рецензия
5.Заключение.
6.Литература.
Введение.
Разработка ОСТов в медицине в полной мере
реализовывалась путем формирования и развития системы
стандартизации в здравоохранении. Ее создание было
закреплено решением коллегии Министерства здравоохранения РФ,
Государственного комитета РФ по стандартизации, метрологии и сертификации, Совета
исполнительных директоров территориальных фондов обязательного медицинского
страхования (30.10.97), принявшей “Основные положения системы
стандартизации в здравоохранении” (от 03.12.97 № 143/6-11).
В соответствии с выше упомянутым документом
работа была в основном направлена на стандартизацию:
– ресурсов
здравоохранения;
– технологий,
использующихся в здравоохранении;
– результатов применения технологий, использующихся в здравоохранении.
Наиболее важными объектами стандартизации
были признаны медицинские услуги, лекарственные
средства, профессиональная деятельность и информационное
обеспечение.
Нормативное обеспечение процессов оказания
медицинской помощи в рамках создания и развития системы
стандартизации в здравоохранении осуществлялось в
соответствии с Программой работ по созданию и развитию системы стандартизации в
здравоохранении (1997).
На первом этапе разрабатывались
основополагающие нормативные документы – базис системы стандартизации, единые
подходы к разработке и внедрению нормативных
документов.
Далее на их основе создавались разнообразные
функциональные стандарты, закладывающие требования к оказанию качественной
медицинской помощи в конкретных областях
медицины: стандарты технологий выполнения медицинских услуг, протоколы ведения больных и т. д.
Координацию работ по стандартизации на
федеральном уровне в период с 1999 по 2003 г. осуществлял Экспертный совет
Минздрава России по стандартизации в
здравоохранении. В его состав были включены ведущие специалисты в различных областях
медицины.
Экспертный совет проводил политику в области
стандартизации в здравоохранении, подтверждал целесообразность
разработки ОСТов и утверждал разработанные нормативные
документы приказами Минздрава России.
К 2003 г. в фонде Экспертного совета было зарегистрировано около
150 предложений на разработку проектов
нормативных документов по стандартизации
в здравоохранении.
Стандартизация – деятельность по установлению норм,
правил, характеристик в целях обеспечения:
– безопасности продукции, работ и услуг для
окружающей среды, жизни,
здоровья и имущества;
– технической и информационной совместимости,
взаимозаменяемости
продукции;
– качества продукции, работ и услуг в соответствии с уровнем развития
науки,
техники и технологии;
– единства измерений;
– экономии всех видов ресурсов.
Стандарт – это документ, определяющий чёткие правила,
утверждённые государством на все виды
деятельности, содержащий соответствующие сведения.
С 1 июля 2003 г. вступил в силу новый закон, регламентирующий
деятельность по стандартизации на государственном уровне, – Федеральный закон
“О техническом регулировании” от 27 декабря 2002 г. № 184-ФЗ. Это
послужило началом следующего этапа развития
национальной системы стандартизации и повлекло
за собой изменения и на уровне отрасли здравоохранения. Целью закона явилось
создание нового, отвечающего рыночной экономике и международной практике подхода к вопросам
установления и применения обязательных
(добровольных) требований к продукции, процессам ее производства и обращения, работам и услугам.
Закон призван был решить задачу введения в
практику технических регламентов, устанавливающих обязательные требования и
придания национальным стандартам статуса
добровольных документов, которые становились доказательной базой для соблюдения технических регламентов. Стандарты, будучи изложением алгоритма (технологии)
медицинского вмешательства, могут
заменить экспертные заключения, поскольку содержат типовые (обычные) требования
не только к последовательности действий медицинского персонала, но и к эффективности и безопасности вмешательства.
ОСТ “Термины и определения
системы стандартизации в здравоохранении” указывает: “Стандарт
– это нормативный документ, разработанный на основе консенсуса и утверждённый признанным органом, в котором устанавливаются для всеобщего и многократного использования
правила, общие принципы или
характеристики, касающиеся различных видов деятельности или их результатов, и который направлен на достижение
оптимальной степени упорядочения в определённой области”.
Стандарт технологии “Приготовление и смена постельного белья тяжелобольному”.
Код технологии
Название технологии
А14.31.005
Приготовление и смена постельного белья тяжелобольному
1.
Требования к специалистам и вспомогательному персоналу,
включая требования
1.1
Перечень специальностей/кто участвует в выполнении услуги
1)
Специалист, имеющий диплом установленного образца
об окончании средне профессионального медицинского образовательного учреждения по специальностям:
0401 Лечебное дело 0402 Акушерское дело 0406 Сестринское дело
1.2
Дополнительные или специальные
требования
к специалистам и вспомогательному
персоналу
Отсутствуют
2.
Требования к обеспечению безопасности труда
медицинского персонала
2.1
До и после проведения процедуры необходимо вымыть руки
с мылом или обработать антисептическим раствором. При выполнении данной услуги можно использоваться помощник втор
медицинская сестра/младший медициною персонал/родственник
3.
Условия выполнения простой медицинской услуги Стационарные Амбулаторно-поликлинические
4.
Функциональное назначение простой медицинской услуги Профилактика
5.
Материальные ресурсы
5.1
Приборы, инструменты, изделия медицинского назначения
Перчатки
нестерильные – 1 пара. Емкость для дезинфекции – 1 шт.
5.2.
Реактивы
Отсутствуют
5.3
Иммунобиологическ ие
препараты и реагенты
Отсутствуют
5.4
Продукты крови
Отсутствуют
5.5
Лекарственные средства
Антисептический
раствор – 2 разовых дозы
5.6
Прочий расходуемый материал
Ветошь
– 1 шт. Комплект чистого белья- 1 шт. Мешок для грязного белья – 1 шт.
Пеленка – 1 шт.
6.
Характеристика методики выполнения простой медицинской
услуги Алгоритм подготовки и смены постельного белья тяжелобольному I. Подготовка к
процедуре. 1. Объяснить ход и цель процедуры пациенту (если это возможно), получить его согласие.
2. Вымыть и осушить руки (с
использованием мыла или антисептика)
3. Приготовить комплект чистого белья (простыни, наволочка,
пододеяльник), убедиться, что в кровати нет личных вещей
больного.
4. Надеть перчатки.
П. Выполнение процедуры.
5. Опустить поручни, оценить положение и состояние пациента.
6. Снять пододеяльник, убрать одеяло и накрыть пациента
пододеяльником на время смены белья.
7. Повернуть пациента на бок по направлению к себе.
8. Скатать валиком грязную простыню, подложить этот валик под спину
пациенту. Если белье сильно загрязнено, положить на
валик пеленку.
9. Положить сложенную вдвое чистую простыню на свободную сторону
постели, заправить ее под матрас с противоположной от
больного
стороны.
10. Помочь больному перекатиться через валик на
чистую сторону.
1 1 . Скатать грязную простыню и положить ее в мешок для белья.
12. Расправить чистую простыню и заправить ее под матрас с другой
стороны постели.
13. Осторожно вынуть подушку из-под головы пациента и сменить
наволочку. Грязную наволочку поместить в мешок для белья.
Осторожно
поместить подушку обратно.
14. Надеть чистый пододеяльник. Накрыть пациента одеялом, извлекая
грязный пододеяльник, которым он был укрыт.
III. Окончание
процедуры.
15. Поместить грязный пододеяльник в мешок для белья.
16. Удобно расположить пациента в постели.
17. Протереть стул или тумбочку, где располагалось грязное белье и
одежда, влажной ветошью.
18. Снять перчатки, поместить их в емкость для дезинфекции
19. Вымыть и осушить руки (с использованием мыла или антисептика)
20. Сделать соответствующую запись о результатах выполнения в
медицинскую документацию._______________________________________
Дополнительные сведения об особенностях выполнения методики В ходе процедуры необходимо контролировать состояние имеющихся дренажных
трубок, катетеров, повязок. Если пациент не может менять положение в постели,
необходимо выполнять процедуру вместе с 1 -2 помощниками.
При этом головной конец и таз пациента держатся “на весу” и грязная
простыня скатывается под ним сверху вниз.
10.
Достигаемые результаты и их оценка Пациент
лежит на чистом белье
Форма
информированного согласия пациента при выполнении методики
и дополнительная информация для пациента и членов его
семьи
Пациент должен быть информирован о предстоящей процедуре.
Информация о процедуре, сообщаемая ему врачом, медсестрой,
фельдшером, или акушеркой, включает сведения о цели данного
действия. Письменного подтверждения согласия пациента или его
родственников (доверенных лиц) на смену постельного белья не
требуется, так как данное действие не является потенциально опасным
для жизни и здоровья пациента._______________________
Параметры оценки и контроля качества
выполнения методики
У пациента будут поддерживаться чистота и
нормальная влажность
покровов. Минимизация возможной передачи инфекции.
11.
Стоимостные характеристики технологий выполнения
простой медицинской услуги
Коэффициент
УЕТ врача -1,0. Коэффициент УЕТ медицинской сестры – 3,0.
12.
Графическое, схематические и табличное представление
технологий выполнения простой медицинской услуги
Отсутствует
13.
Формулы, расчеты, номограммы, бланки и другая
документация (при необходимости)
Отсутствует
Выполнение медицинской
услуги “Приготовление и смена постельного белья тяжелобольному ”
Для смены белья подготавливаю: чистую простыню, пододеяльник, две наволочки, если
надо – медицинскую клеенку и пеленку; снимаю одеяло и прикрываю больного покрывалом; меняю пододеяльник; грязный кладу в
полиэтиленовый мешок, а одеяло с чистым пододеяльником кладу на спинку кровати.
При продольном
способе (если больному разрешено поворачиваться в постели):
– чистую простыню скатываю по длине до половины валиком, кладу на
спинку кровати;
– приподнимаю голову больного и убираю из-под нее подушку, меняю
наволочку;
– поворачиваю пациента на бок, фиксирую его положение;
– грязную простыню сворачиваю валиком по всей ее длине;
– на освободившемся месте расстилаю чистую простыню;
– убираю из-под больного грязную простыню и на ее
месте разворачиваю
вторую половину чистой простыни;
– расправляю простыню;
разглаживаю складки;
подворачиваю края
под матрац;
– расправляю на больном рубашку;
разглаживаю на
спине складки;
–
оттягиваю рукава, чтобы они не сдавливали
подмышки.
–
кладу подушки;
–
укрываю пациента одеялом.
При поперечном способе (если пациент не
способен активно двигаться в постели):
– чистую простыню скатываю, как бинт, в поперечном
направлении;
– левой рукой, охватив верхнюю часть туловища и
голову пациента,
осторожно приподнимаю его, убираю
подушки;
– правой рукой быстро скатываю грязную простыню
валиком со стороны
изголовья кровати до поясницы;
валик чистой простыни подкладываю на освободившееся место, расправляю в направлении от поясницы больного к валику грязной простыни;
– подвожу свою левую руку под поясницу больного,
убираю грязную
простыню, а чистую расправляю в
направлении к ножному концу.
опускаю ноги пациента, заправляю края простыни под матрац, меняю наволочки, кладу подушки.
– укрываю пациента одеялом; складываю грязное белье
в мешок и выношу его.
Смена постельного производится регулярно, не реже одного раза в неделю, после гигиенической ванны (если позволяет тяжесть состояния больного).
При определенных состояниях постельное белье меняется по мере необходимости.
Если больному
разрешено ходить, он сам может произвести смену постельного и нательного белья.
Если тяжесть заболевания предписывает
больному строгий постельный режим, смена белья проводится медицинской сестрой,
которой помогает санитарка.
Если больному разрешается сидеть, то для
смены постельного белья медицинская сестра
пересаживает его с постели на стул, а санитарка перестилает ему постель.
Простыня должна быть такого размера, чтобы
матрац был закрыт ею не только сверху и по бокам, но и с
торцов. Края простыни не должны свисать, их следует подогнуть
под матрац со всех сторон. Чтобы простыня не сбивалась и не образовывала складок, ее можно прикрепить к краям матраца.
Грязное белье собирают в клеенчатые мешки и
немедленно выносят из палаты. До отправки в прачечную белье должно храниться в
специально отведенном помещении (грязная
бельевая) в баках или других контейнерах.
Сестра-хозяйка отделения должна следить за
тем, чтобы у санитарки отделения всегда было в запасе
несколько комплектов чистого белья. Медицинская сестра, в свою
очередь, обязана осуществлять контроль затем, чтобы каждое утро санитарка по
счету сдавала грязное белье и получала чистое.
Необходимо регулярно перестилать постель и
менять постельное белье. Складки на простыне могут
причинять больному большое неудобство и вызывать пролежни.
В тех случаях, когда состояние больного очень
тяжелое, когда у него имеет место недержание мочи или
кала и когда он сильно потеет, под простыню подкладываю
водонепроницаемую клеенку.
Рецензия
Заключение.
Медицинские услуги представляют собой
технологии выполнения медицинских услуг, техническое и лекарственное обеспечение
выполнения медицинских услуг.
Под медицинской услугой в системе стандартизации понимают
мероприятия или комплекс мероприятий,
направленных на профилактику заболеваний, их диагностику и лечение и имеющих самостоятельное законченное значение и определённую стоимость.
В основном то, чем занимается на рабочем месте медицинская сестра,
– это простая медицинская неделимая услуга, выполненная по формуле
“Пациент” “Специалист” = “Один элемент профилактики,
диагностики или лечения”.
Качество медицинской помощи – это адекватность технологий,
выбранных для достижения поставленных целей,
и соблюдение принятых медико-экономических
стандартов.
Эксперты Всемирной организации
здравоохранения при определении задач и содержания деятельности по обеспечению
качества медицинской помощи рекомендуют
ориентироваться на следующие компоненты: качество выполнения профессиональных функций медицинскими
работниками; полнота и эффективность
использования ресурсов; сведение до минимума риска для пациента при
осуществлении медицинского вмешательства; наличие удовлетворённости
пациента медицинским вмешательством.
Оценка качества медицинской помощи
предполагает определение соответствия полученных
результатов профилактики, диагностики, лечения или реабилитации
ожидаемым и производится с использованием стандартов медицинских технологий,
то есть стандарты устанавливают гарантированный объём медицинской помощи и являются основой для оценки качества медицинской помощи, оказанной каждому конкретному
больному.
Действуя по стандарту, медицинский работник
защищен от ответственности. Каким бы ни был итог
лечения, если врач действовал по закону или научно обоснованно – он уже не
виновен.
В случае отступления от технологии и
наступления неблагоприятного исхода лечения врач обязан в суде
объяснить мотивы своих действий. Поэтому при всей
своей добровольности стандарты продолжают оставаться важным инструментом обеспечения и подтверждения качества, в том числе медицинской помощи.
Литература.
1. “Проблемы
стандартизации в здравоохранении”.- № 8, 2007 г.
2. Журнал
“Главная медицинская сестра”.-№ 9 от 2005 г.
3. Журнал
“Медицинская сестра”, № 3 от 2006 г.
4. Обуховец Т.П.
Основы сестринского ухода. – Ростов-на-Дону: Феникс,
5. 2003 г.
6. Справочник.
Сестринское дело/Сост. Т.С. Щербакова. – Ростов-на-Дону:
“Феникс”, 2001 г.







